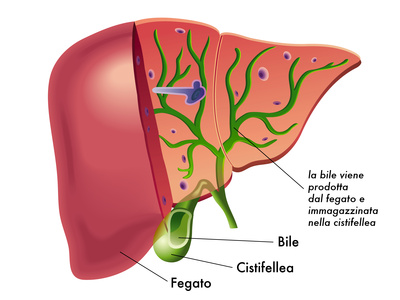
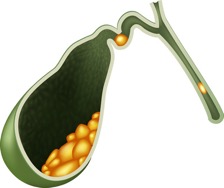
COLELITIASI
La calcolosi della colecisti o colelitiasi consiste nella presenza di calcoli all’interno della cistifellea. I calcoli si formano comunemente per alterazione del metabolismo della bile che determina la precipitazione del colesterolo a formare per l’appunto i calcoli biliari.
Sintomi
La colelitiasi è frequentemente asintomatica, costituendo spesso un riscontro occasionale in corso di ecografia eseguita per altro motivo. Il quadro clinico più eclatante è dato dalla colica biliare caratterizzata da dolore intenso in epigastrio (“bocca dello stomaco”) e in ipocondrio destro (la parte più alta del fianco destro) talora irradiato al dorso e alla spalla destra. Al dolore si possono associare nausea, vomito, più raramente febbre e ittero. La colica inizia di solito rapidamente, sovente dopo il pasto, a volte notturna e si risolve di solito in alcune ore. Altre volte la colelitiasi non si manifesta con vere e proprie coliche ma con disturbi più vaghi tra cui senso di peso, dolori di minore entità e cattiva digestione.
Diagnosi
La diagnosi è ecografica e va sempre correlata con il quadro clinico e con gli esami ematochimici tra cui emocromo, bilirubina, AST, ALT, GGT, ALP, amilasi. Se si associano ittero, dilatazione delle vie biliari, incremento degli indici di colestasi (GGT) o della bilirubina o in caso di coliche frequenti con calcoli piccoli è necessario escludere la presenza di una eventuale calcolosi della via biliare principale associata. Questo è possibile di solito con la colangioRM, eventualmente, come seconda scelta, con altri esami quali la TC o l’ecoendoscopia in casi dubbi o in pazienti che non possono essere sottoposti a una risonanza magnetica (RM).
Complicazioni della colelitiasi
La colecistite acuta e cronica, la calcolosi della via biliare principale e la pancreatite acuta rappresentano le possibili complicanze.
La colecistite acuta, dovuta all’ostruzione ed esclusione dal circolo biliare, é caratterizzata dalla distensione da parte del contenuto sieromucoso (idrope della colecisti) e nei casi più gravi di pus (empiema della colecisti) fino alla diffusa infiltrazione ad evoluzione necrotica della parete stessa che appare ispessita e slaminata fino alla perforazione. Clinicamente si manifesta con dolore addominale acuto o subacuto che, a differenza della semplice colica biliare, non tende a risolversi con il passare delle ore o dei giorni, spesso accompagnata a febbre, vomito, peritonismo, leucocitosi, incremento degli indici di infiammazione e possibile incremento degli indici di citolisi e colestasi.
La colecistite cronica é invece generalmente l’esito di precedenti episodi di infiammazione e ostruzione con tendenza all’evoluzione scleroatrofica.
La pancreatite acuta può essere definita come un processo infiammatorio acuto a carico del pancreas con un variabile coinvolgimento dei tessuti peripancreatici e di organi a distanza. Colpisce tutte le età con un picco di insorgenza nei maschi tra 40 e 60 anni.
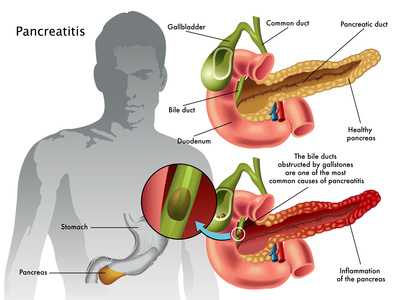
Varia é la possibile eziologia della pancreatite acuta anche se spesso non é riconoscibile con certezza una causa:
- calcolosi biliare (80%)
- assunzione acuta e cronica di alcolici (20% - 60%)
- procedure chirurgiche e endoscopiche sul pancreas, sul duodeno e sulle vie biliari
- dismetabolica
- farmaci e tossici
- infezioni
- anomalie congenite del pancreas e delle vie biliari
- malattie autoimmuni
- tumori del pancreas, delle vie biliari e del duodeno
- altre
Il quadro clinico é caratterizzato da dolore addominale ad esordio acuto, in genere continuo, localizzato ai quadranti superiori “a barra” e irradiato al dorso, associato al rialzo degli enzimi pancreatici amilasi e lipasi. Concomitano spesso nausea e vomito. Può essere presente febbre. Può comparire ittero in caso di ostruzione biliare. Nelle forme a sospetta eziologia biliare l’esame di riferimento é la colangio-RM. Nelle forme severe o nei casi dubbi é invece utile eseguire una TC, possibilmente entro 48 - 72 ore dall’esordio clinico.
La classificazione di Atlanta del 1992 riconosce diverse forme di pancreatite acuta con diverse caratteristiche ed evoluzione.
La pancreatite acuta lieve rappresenta l’80% dei casi di pancreatite acuta. Il pancreas é edematoso e non ci sono fenomeni autolitici con caratteri necrotico-emorragici. Ha una mortalità inferiore all’1%. Migliora nella maggior parte dei casi in 48 - 72 ore per risolversi senza reliquati in alcuni giorni. La terapia é essenzialmente medica: la cura più importante é il digiuno per mettere a riposo il pancreas. Il ruolo della chirurgia é limitato al trattamento delle forme biliari in cui si rende necessaria la colecistectomia ed eventualmente la rimozione dei calcoli dalla via biliare.
La pancreatite acuta severa rappresenta il 20% dei casi di pancreatite acuta con una mortalità totale del 20 - 30%. Il quadro clinico delle forme severe é molto più complesso per la variabilità dell’evoluzione e per l’interessamento extrapancreatico.
All’interno della pancreatite severa distinguiamo ancora due forme:
- early severe acute pancreatitis: si tratta di una gravissima forma di pancreatite ad evoluzione fulminante in 48 - 72 ore
- pancreatite acuta necrotico-emorragica: forma severa di pancreatite acuta caratterizzata da processi autolitici da anomala attivazione intraghiandolare dei proenzimi di secrezione pancreatici con conseguenti fenomeni di necrosi ed emorragia della ghiandola con elevato rischio di evoluzione settica per infezione dei tessuti necrotici. La sepsi che accompagna questa forma di pancreatite può essere mortale fino all’85% dei casi. La terapia é medica e rianimatoria.
Il tipo di trattamento dipende da diversi fattori. Le possibili indicazioni chirurgiche nella pancreatite acuta severa sono rappresentate da:
- necrosi infetta del pancreas e dei tessuti peripancreatici (si può verificare generalmente dopo circa 15 giorni dall’esordio della pancreatite)
- necrosi non infetta ma estesa e associata a una grave e precoce compromissione delle condizioni generali non responsiva a terapia rianimatoria (early severe acute pancreatitis)
- la cosiddetta re-feeding pancreatitis ovvero la recidiva della pancreatite intesa come ripresa del dolore o rialzo degli enzimi pancreatici alla ripresa dell’alimentazione (dopo 6 settimane)
- complicanze quali ascesso, emorragia, fistola, perforazione, pseudocisti sintomatica.
Il trattamento chirurgico delle forme biliari (generalmente lievi) prevede la colecistectomia ed eventualmente la rimozione dei calcoli dalla via biliare nello stesso ricovero allo scopo di evitare le recidive.
La chirurgia delle forme severe consiste nell’asportazione dei tessuti necrotici infetti (necrosectomia), lavaggio e drenaggio della cavità addominale.
Nel nostro centro ci occupiamo delle forme di pancreatite acuta ad eziologia prevalentemente biliare di varia gravità.
Trattamento della colelitiasi
Il trattamento della colelitiasi è chirurgico e consiste nell’asportazione laparoscopica della cistifellea. Quando è necessario operare ? Le principali indicazioni sono: colelitiasi sintomatica, colecistite, colelitiasi asintomatica ma con alterazioni della parete, presenza di un calcolo molto grande (oltre 3 cm) ovvero di calcoli numerosi e piccoli, calcolosi del fegato o della via biliare principale associate.
CALCOLOSI DELLA VIA BILIARE
La calcolosi della via biliare principale consiste nella presenza di calcoli all’interno del coledoco con conseguente ostruzione e stasi biliare. Nella maggior parte dei casi i calcoli migrano nella via biliare principale dopo essersi formati all’interno della cistifellea ma possono formarsi direttamente all’interno delle vie biliari intraepatiche ed extraepatiche anche dopo l’asportazione chirurgica della colecisti.
Sintomi
L’ittero ostruttivo (colorazione giallastra della cute e delle mucose da incremento della bilirubina, prevalentemente diretta, nel sangue), la colestasi enzimatica (aumento della GGT) e la dilatazione delle vie biliari all’ecografia sono segni di possibile calcolosi della via biliare principale.
Diagnosi
L’esatta definizione diagnostica preoperatoria avviene tramite la colangio-RM. Nei pazienti che non possono essere sottoposti a RM può essere eseguita una TC, specie in caso di litiasi intraepatica, o una ecoendoscopia. Intraoperatoriamente la litiasi viene invece evidenziata per mezzo di una colangiografia iniettando direttamente il mdc nel coledoco attraverso il dotto cistico oppure attraverso la papilla di Vater.
Complicazioni
La calcolosi coledocica può complicarsi con la pancreatica acuta e la colangite oltre che, come già anticipato, con l’ittero ostruttivo.
Trattamento
La terapia consiste nella rimozione dei calcoli dalla via biliare. Frequentemente la calcolosi della colecisti e della via biliare principale si associano: la bonifica della via biliare può essere quindi eseguita prima (trattamento sequenziale), durante (combinato) o dopo (trattamento sequenziale inverso) l’asportazione della cistifellea.
Sono possibili diverse opzioni:
- procedura completamente chirurgica tradizionale (“open”)
- procedura completamente chirurgica in laparoscopia
- procedura endoscopica (Colangio-Pancreatografia Retrograda Endoscopica o ERCP) sequenziale o combinata
- radiologia interventistica (poco utilizzata).
I risultati in termini di successo sono sovrapponibili nei vari approcci (93% - 96%). I rischi di complicazioni sono però maggiori nel trattamento chirurgico open.
La scelta del trattamento dipende dall’esperienza dell’equipe, dalle risorse a disposizione, dalla disponibilità dell’endoscopista e dalle condizioni del paziente (età, rischio anestesiologico, urgenza).
COLECISTECTOMIA
La colecistectomia consiste nell’asportazione della cistifellea e viene eseguita in anestesia generale per via video-laparoscopica.
Indicazioni
Le principali indicazioni alla colecistectomia sono:
- colelitiasi sintomatica
- colecistite acuta
- colecistite cronica
- colelitiasi asintomatica ma con alterazioni della parete, presenza di un calcolo molto grande (oltre 3 cm) ovvero di calcoli numerosi e piccoli, calcolosi del fegato o della via biliare principale associate
- tumori benigni della colecisti di dimensioni maggiori di 5 mm, sintomatici o di natura incerta.
Rischi dell’intervento chirurgico
Anche se condotto con tecnica rigorosa (CVS secondo Strasberg) da chirurghi esperti, l’intervento non è esente da rischi. Quelli più frequenti sono l’emorragia, l’infezione, la lesione di altri visceri in particolare la lesione delle vie biliari (in circa lo 0.5% dei casi), l’impossibilità a completare l’intervento per via laparoscopica e dalla conseguente necessità di eseguire un “taglio tradizionale” (la cosiddetta conversione laparotomica, abitualmente sottocostale destra), le complicazioni di parete (infezione e laparocele).
Decorso postoperatorio
La colecistectomia laparoscopica prevede nel nostro centro regolarmente una sola notte di ricovero (one day surgery) quando eseguita in elezione, più spesso di alcuni giorni di ricovero se eseguita in urgenza in caso di colecistite acuta. Al ritorno a casa sono consigliate una vita di riposo e una dieta leggera povera di grassi, priva di fritti e alcolici, risultando raramente necessaria l’assunzione di antidolorifici.
La calcolosi della colecisti o colelitiasi consiste nella presenza di calcoli all’interno della cistifellea. I calcoli si formano comunemente per alterazione del metabolismo della bile che determina la precipitazione del colesterolo a formare per l’appunto i calcoli biliari.

Sintomi
La colelitiasi è frequentemente asintomatica, costituendo spesso un riscontro occasionale in corso di ecografia eseguita per altro motivo. Il quadro clinico più eclatante è dato dalla colica biliare caratterizzata da dolore intenso in epigastrio (“bocca dello stomaco”) e in ipocondrio destro (la parte più alta del fianco destro) talora irradiato al dorso e alla spalla destra. Al dolore si possono associare nausea, vomito, più raramente febbre e ittero. La colica inizia di solito rapidamente, sovente dopo il pasto, a volte notturna e si risolve di solito in alcune ore. Altre volte la colelitiasi non si manifesta con vere e proprie coliche ma con disturbi più vaghi tra cui senso di peso, dolori di minore entità e cattiva digestione.
Diagnosi
La diagnosi è ecografica e va sempre correlata con il quadro clinico e con gli esami ematochimici tra cui emocromo, bilirubina, AST, ALT, GGT, ALP, amilasi. Se si associano ittero, dilatazione delle vie biliari, incremento degli indici di colestasi (GGT) o della bilirubina o in caso di coliche frequenti con calcoli piccoli è necessario escludere la presenza di una eventuale calcolosi della via biliare principale associata. Questo è possibile di solito con la colangioRM, eventualmente, come seconda scelta, con altri esami quali la TC o l’ecoendoscopia in casi dubbi o in pazienti che non possono essere sottoposti a una risonanza magnetica (RM).

Complicazioni della colelitiasi
La colecistite acuta e cronica, la calcolosi della via biliare principale e la pancreatite acuta rappresentano le possibili complicanze.
La colecistite acuta, dovuta all’ostruzione ed esclusione dal circolo biliare, é caratterizzata dalla distensione da parte del contenuto sieromucoso (idrope della colecisti) e nei casi più gravi di pus (empiema della colecisti) fino alla diffusa infiltrazione ad evoluzione necrotica della parete stessa che appare ispessita e slaminata fino alla perforazione. Clinicamente si manifesta con dolore addominale acuto o subacuto che, a differenza della semplice colica biliare, non tende a risolversi con il passare delle ore o dei giorni, spesso accompagnata a febbre, vomito, peritonismo, leucocitosi, incremento degli indici di infiammazione e possibile incremento degli indici di citolisi e colestasi.
La colecistite cronica é invece generalmente l’esito di precedenti episodi di infiammazione e ostruzione con tendenza all’evoluzione scleroatrofica.
La pancreatite acuta può essere definita come un processo infiammatorio acuto a carico del pancreas con un variabile coinvolgimento dei tessuti peripancreatici e di organi a distanza. Colpisce tutte le età con un picco di insorgenza nei maschi tra 40 e 60 anni.

Varia é la possibile eziologia della pancreatite acuta anche se spesso non é riconoscibile con certezza una causa:
- calcolosi biliare (80%)
- assunzione acuta e cronica di alcolici (20% - 60%)
- procedure chirurgiche e endoscopiche sul pancreas, sul duodeno e sulle vie biliari
- dismetabolica
- farmaci e tossici
- infezioni
- anomalie congenite del pancreas e delle vie biliari
- malattie autoimmuni
- tumori del pancreas, delle vie biliari e del duodeno
- altre
Il quadro clinico é caratterizzato da dolore addominale ad esordio acuto, in genere continuo, localizzato ai quadranti superiori “a barra” e irradiato al dorso, associato al rialzo degli enzimi pancreatici amilasi e lipasi. Concomitano spesso nausea e vomito. Può essere presente febbre. Può comparire ittero in caso di ostruzione biliare. Nelle forme a sospetta eziologia biliare l’esame di riferimento é la colangio-RM. Nelle forme severe o nei casi dubbi é invece utile eseguire una TC, possibilmente entro 48 - 72 ore dall’esordio clinico.
La classificazione di Atlanta del 1992 riconosce diverse forme di pancreatite acuta con diverse caratteristiche ed evoluzione.
La pancreatite acuta lieve rappresenta l’80% dei casi di pancreatite acuta. Il pancreas é edematoso e non ci sono fenomeni autolitici con caratteri necrotico-emorragici. Ha una mortalità inferiore all’1%. Migliora nella maggior parte dei casi in 48 - 72 ore per risolversi senza reliquati in alcuni giorni. La terapia é essenzialmente medica: la cura più importante é il digiuno per mettere a riposo il pancreas. Il ruolo della chirurgia é limitato al trattamento delle forme biliari in cui si rende necessaria la colecistectomia ed eventualmente la rimozione dei calcoli dalla via biliare.
La pancreatite acuta severa rappresenta il 20% dei casi di pancreatite acuta con una mortalità totale del 20 - 30%. Il quadro clinico delle forme severe é molto più complesso per la variabilità dell’evoluzione e per l’interessamento extrapancreatico.
All’interno della pancreatite severa distinguiamo ancora due forme:
- early severe acute pancreatitis: si tratta di una gravissima forma di pancreatite ad evoluzione fulminante in 48 - 72 ore
- pancreatite acuta necrotico-emorragica: forma severa di pancreatite acuta caratterizzata da processi autolitici da anomala attivazione intraghiandolare dei proenzimi di secrezione pancreatici con conseguenti fenomeni di necrosi ed emorragia della ghiandola con elevato rischio di evoluzione settica per infezione dei tessuti necrotici. La sepsi che accompagna questa forma di pancreatite può essere mortale fino all’85% dei casi. La terapia é medica e rianimatoria.
Il tipo di trattamento dipende da diversi fattori. Le possibili indicazioni chirurgiche nella pancreatite acuta severa sono rappresentate da:
- necrosi infetta del pancreas e dei tessuti peripancreatici (si può verificare generalmente dopo circa 15 giorni dall’esordio della pancreatite)
- necrosi non infetta ma estesa e associata a una grave e precoce compromissione delle condizioni generali non responsiva a terapia rianimatoria (early severe acute pancreatitis)
- la cosiddetta re-feeding pancreatitis ovvero la recidiva della pancreatite intesa come ripresa del dolore o rialzo degli enzimi pancreatici alla ripresa dell’alimentazione (dopo 6 settimane)
- complicanze quali ascesso, emorragia, fistola, perforazione, pseudocisti sintomatica.
Il trattamento chirurgico delle forme biliari (generalmente lievi) prevede la colecistectomia ed eventualmente la rimozione dei calcoli dalla via biliare nello stesso ricovero allo scopo di evitare le recidive.
La chirurgia delle forme severe consiste nell’asportazione dei tessuti necrotici infetti (necrosectomia), lavaggio e drenaggio della cavità addominale.
Nel nostro centro ci occupiamo delle forme di pancreatite acuta ad eziologia prevalentemente biliare di varia gravità.
Trattamento della colelitiasi
Il trattamento della colelitiasi è chirurgico e consiste nell’asportazione laparoscopica della cistifellea. Quando è necessario operare ? Le principali indicazioni sono: colelitiasi sintomatica, colecistite, colelitiasi asintomatica ma con alterazioni della parete, presenza di un calcolo molto grande (oltre 3 cm) ovvero di calcoli numerosi e piccoli, calcolosi del fegato o della via biliare principale associate.
CALCOLOSI DELLA VIA BILIARE
La calcolosi della via biliare principale consiste nella presenza di calcoli all’interno del coledoco con conseguente ostruzione e stasi biliare. Nella maggior parte dei casi i calcoli migrano nella via biliare principale dopo essersi formati all’interno della cistifellea ma possono formarsi direttamente all’interno delle vie biliari intraepatiche ed extraepatiche anche dopo l’asportazione chirurgica della colecisti.

Sintomi
L’ittero ostruttivo (colorazione giallastra della cute e delle mucose da incremento della bilirubina, prevalentemente diretta, nel sangue), la colestasi enzimatica (aumento della GGT) e la dilatazione delle vie biliari all’ecografia sono segni di possibile calcolosi della via biliare principale.
Diagnosi
L’esatta definizione diagnostica preoperatoria avviene tramite la colangio-RM. Nei pazienti che non possono essere sottoposti a RM può essere eseguita una TC, specie in caso di litiasi intraepatica, o una ecoendoscopia. Intraoperatoriamente la litiasi viene invece evidenziata per mezzo di una colangiografia iniettando direttamente il mdc nel coledoco attraverso il dotto cistico oppure attraverso la papilla di Vater.
Complicazioni
La calcolosi coledocica può complicarsi con la pancreatica acuta e la colangite oltre che, come già anticipato, con l’ittero ostruttivo.
Trattamento
La terapia consiste nella rimozione dei calcoli dalla via biliare. Frequentemente la calcolosi della colecisti e della via biliare principale si associano: la bonifica della via biliare può essere quindi eseguita prima (trattamento sequenziale), durante (combinato) o dopo (trattamento sequenziale inverso) l’asportazione della cistifellea.
Sono possibili diverse opzioni:
- procedura completamente chirurgica tradizionale (“open”)
- procedura completamente chirurgica in laparoscopia
- procedura endoscopica (Colangio-Pancreatografia Retrograda Endoscopica o ERCP) sequenziale o combinata
- radiologia interventistica (poco utilizzata).
I risultati in termini di successo sono sovrapponibili nei vari approcci (93% - 96%). I rischi di complicazioni sono però maggiori nel trattamento chirurgico open.
La scelta del trattamento dipende dall’esperienza dell’equipe, dalle risorse a disposizione, dalla disponibilità dell’endoscopista e dalle condizioni del paziente (età, rischio anestesiologico, urgenza).
COLECISTECTOMIA
La colecistectomia consiste nell’asportazione della cistifellea e viene eseguita in anestesia generale per via video-laparoscopica.

Indicazioni
Le principali indicazioni alla colecistectomia sono:
- colelitiasi sintomatica
- colecistite acuta
- colecistite cronica
- colelitiasi asintomatica ma con alterazioni della parete, presenza di un calcolo molto grande (oltre 3 cm) ovvero di calcoli numerosi e piccoli, calcolosi del fegato o della via biliare principale associate
- tumori benigni della colecisti di dimensioni maggiori di 5 mm, sintomatici o di natura incerta.
Rischi dell’intervento chirurgico
Anche se condotto con tecnica rigorosa (CVS secondo Strasberg) da chirurghi esperti, l’intervento non è esente da rischi. Quelli più frequenti sono l’emorragia, l’infezione, la lesione di altri visceri in particolare la lesione delle vie biliari (in circa lo 0.5% dei casi), l’impossibilità a completare l’intervento per via laparoscopica e dalla conseguente necessità di eseguire un “taglio tradizionale” (la cosiddetta conversione laparotomica, abitualmente sottocostale destra), le complicazioni di parete (infezione e laparocele).
Decorso postoperatorio
La colecistectomia laparoscopica prevede nel nostro centro regolarmente una sola notte di ricovero (one day surgery) quando eseguita in elezione, più spesso di alcuni giorni di ricovero se eseguita in urgenza in caso di colecistite acuta. Al ritorno a casa sono consigliate una vita di riposo e una dieta leggera povera di grassi, priva di fritti e alcolici, risultando raramente necessaria l’assunzione di antidolorifici.